Retrouvez sur cette page les réponses aux questions les plus fréquemment posées par les personnels.
> Télécharger la version PDF imprimable de la FAQ
(mise à jour avril 2021)
Pour toute question complémentaire, vous pouvez adresser un mail à covid19@sdis35.fr . Nous y répondrons dans les meilleurs délais.
NOUVELLES QUESTIONS
Les réunions en audio ou visioconférence doivent être privilégiées et les réunions en présentiel rester l’exception et lorsqu’elles s’avèrent indispensables limitées à six participants au maximum.
Les FMPA doivent être réalisées dans les centres, il est privilégié de réaliser ces FMPA par équipe de garde. Si l’ensemble de l’effectif se réunit, la formation devra être organisée par atelier sans modifier les groupes de la journée afin d’éviter le brassage de personnel, les ateliers devront s’effectuer dans des locaux séparés, lors du changement d’atelier, le matériel devra être désinfecté et la pièce aérée.
En cas de prise de repas une jauge de 8m² par personne est à respecter (cf fiche « les réfectoires »)
Les prises de garde doivent être réalisée dans la mesure du possible en respectant les horaires du couvre-feu, celles-ci sont à maintenir en respectant l’ensemble des gestes barrières : distanciation sociale – port du masque…
Les réunions d’encadrement peuvent réalisées en respectant les gestes barrières et la distanciation sociale. Les nouveaux outils numériques permettent de réaliser les réunions par Visioconférences, ce mode de fonctionnement est à privilégier (cf la fiche « les salles de réunions »). lorsqu’elles s’avèrent indispensables limitées à six participants au maximum.
OPERATIONNEL, PREVENTION ET HYGIENE
Quel que soit l’intervention, le masque doit être porté. Il n’est pas envisageable d’équiper tous les engins du SDIS afin de couvrir les rares interventions inopinées qui pourraient entrainer le secours d’une victime sans VSAV ou sans sac prompt secours, nécessitant un geste invasif.
Les seuls gestes réalisables sans VSAV sont la mise en PLS et le massage cardiaque sans ventilation. Il n’y a donc pas de risque de contamination respiratoire et le respect strict des précautions standards (lavage de mains dès que possible, ne pas se toucher le visage) seront suffisants.
Les masques grand public de catégorie 2 et les masques artisanaux ne sont plus recommandés pour se protéger de la contamination au SARS-CoV2 (le masque porté en population générale doit répondre à une norme de filtration élevée c’est-à-dire soit en tissu de catégorie 1 (AFNOR) – soit de type chirurgical. Le masque barrière en tissus transmis par le SIDS répond aux critères de la catégorie 1, il peut donc toujours être porté.
Le port du masque FFP2 reste la recommandation lorsque des gestes invasifs respiratoires (aspiration des mucosités, RCP…) sont nécessaires car le contact et les émissions de particules chargées de virus seront beaucoup plus importantes. Dans ce cas, veiller à bien appliquer le masque sur le visage (sur peau rasée fortement recommandé par l’OMS), c’est essentiel pour son efficacité.
En aucun cas les sachets des filtres ne doivent être ouverts et/ou branchés à l’avance sur les insufflateurs.
Depuis mai 2020, les insufflateurs livrés seront pourvus de filtres par la pharmacie et une étiquette le mentionnera sur les paquets.
Dans le cas contraire, insérer les filtres dans le sac de chaque insufflateur en prêtant attention à ne réaliser qu’un petit trou et à le refermer avec du ruban adhésif afin que la poussière ne puisse pas entrer.
Au même titre que les autres EPI sauf les lunettes, les masques portés lors d’intervention SAP doivent être évacués dans les DASRI, car même en l’absence de notion de Covid, ils ont été contaminés à minima par le porteur.
Cela peut effectivement être le cas pour certaines interventions du type fuite d’eau, ascenseur… Dans ce cas, si possible, se répartir dans le véhicule afin d’être éloignés. Si la promiscuité ne peut être évitée, adopter des comportements qui minimisent le risque gouttelettes :
- porter systématiquement un masque
- se parler en regardant devant et non en se faisant face
- ne parler que pour les échanges nécessaires à l’intervention
- ne pas se toucher
- ne pas boire ou manger dans le véhicule
Puis sur intervention, respecter les mêmes précautions que pour toute sortie : garder ses distances avec les requérants (idéalement 2 mètres), ne pas se serrer la main, si possible porter des gants et ne pas se toucher le visage avant de s’être lavé les mains avec précautions (eau et savon ou SHA).
Pour les Kits RRE et TNS, j’utilise les stocks du CIS pour réassortir les VSAV, la pharmacie envoie dans les CIS des stocks de masques chirurgicaux, masques FFP2 et combinaisons types 6 afin de reconstituer ces kits. Pour les lunettes, je procède à leur désinfection par un trempage d’une heure dans la solution utilisée pour les masques ARI suivi d’un rinçage à l’eau claire avant séchage et reconditionnement en sac ZIP. Ces stocks pour réassort sont à la responsabilité des chefs de centres.
La désinfection des locaux est réalisée avec les produits de nettoyage fourni par le pôle des affaires générales (PAG).
Oui, la dénomination de ces filtres n’est pas complète et ils devraient se nommer filtres antibactérien et antiviraux puisque leurs caractéristiques de filtration leur permettent de protéger des deux types de microorganisme. C’est à ce titre qu’ils seront utilisés à minima tant que le risque de Covid sera présent dans la population et que nous ne serons pas immunisés.
L’utilisation des filtres sera systématique pendant toute la période de l’épidémie de Covid19, quelle que soit la raison de l’arrêt cardiaque, ils sont à positionner lors du branchement du masque à l’insufflateur et peuvent être connectés sur les insufflateurs adulte et sur les insufflateurs pédiatriques. Ils ne sont pas compatibles avec les masques des insufflateurs nouveau-nés et ils ne sont donc pas à positionner avec les kits bébé VSAV ou les kits accouchements des VLS.
Non, ces filtres sont une protection supplémentaire par rapport aux EPI pour que nos personnels puissent travailler avec un risque minimum. Les insufflateurs restent à usage unique et seront jetés après utilisation. Cependant, si la victime venait à vomir lors de la RCP, ce filtre permettrait de ne changer que le masque et le filtre et de conserver le même insufflateur sur l’intervention.
Comme le précise la note du 24 mars 2020, les EPI complets Covid (combinaison de type 6 + gants + masque FF2) sont utilisés lors de toute RCP tant que nous sommes en phase épidémique. Le filtre est une protection supplémentaire recommandée par les autorités de santé et du secourisme (ILCOR).
Non, ce protocole a été mis en place suite à des essais réalisés sur les deux modèles de tenues type 6 fournis par la pharmacie. Mais ces mêmes protocoles (60°C-30mn avec lessive) réalisés sur des combinaisons en intissé enduit de polyuréthane ou de PVC ne permettent pas de conserver à ces tenues leurs caractéristiques hydrophobes, voire même entraîne leur déchirement. Il faut donc être vigilant à bien utiliser les tenues du SDIS 35, et en cas d’usage d’autre tenues fournies par exemple par un centre hospitalier, alors il faudra les éliminer dans les DASRI dès leur retrait.
Non, ce protocole a été mis en place suite à des essais réalisés sur les deux modèles de tenues type 6 fournis par la pharmacie. Mais ces mêmes protocoles (60°C-30mn avec lessive) réalisés sur des combinaisons en intissé enduit de polyuréthane ou de PVC ne permettent pas de conserver à ces tenues leurs caractéristiques hydrophobes, voire même entraîne leur déchirement. Il faut donc être vigilant à bien utiliser les tenues du SDIS 35, et en cas d’usage d’autre tenues fournies par exemple par un centre hospitalier, alors il faudra les éliminer dans les DASRI dès leur retrait.
Pour bien faire la distinction avec les déchets « risques infectieux » qui seront introduits dans un sac DASRI en vue de leur incinération.
Il est plus facile d’identifier les combinaisons à laver dans une housse transparente.
Il y a 8 housses hydrosolubles par kit TNS.
Les housses hydrosolubles sont habituellement utilisées dans le cadre du nettoyage par un ESAT pour des infections non identifiées.
Les machines à laver industrielles de l’ESAT réalisent une désinfection et un nettoyage validés par un protocole utilisant ces housses. Celles-ci ne se délitent que partiellement au niveau du lien et des coutures, et laissent dans la machine le plastique non dissout.
De ce fait, nous ne souhaitons pas introduire ces housses dans les machines à laver du SDIS de peur de les endommager, et pour respecter strictement les recommandations de décontamination émises par la Société Française d’Hygiène Hospitalière.
Nous rappelons qu’il est demandé de ne pas toucher directement les combinaisons lors du transfert dans le lave-linge.
Après ce transfert, le protocole indique de vous laver les mains à l’eau et au savon afin d’éliminer les éventuels virus.
La pose du masque FFP2 demande une attention particulière car si on ne l’ajuste pas au niveau de l’arête du nez, en pinçant avec précaution la lame en aluminium, il ne remplira pas sa fonction protectrice basée en grande partie sur l’absence de fuite au visage. La présence d’une buée abondante est le signe d’un mauvais ajustement du masque. Et outre la présence de buée entrainant une mauvaise visibilité, c’est signe que le porteur d’EPI n’est pas protégé au niveau nécessaire. Il convient donc afin d’éviter ce type de risque de bien vérifier l’étanchéité du masque lors de l’habillage, ce qui peut être fait par un test d’inspiration qui doit faire ressentir l’effort supplémentaire. Le masque se déforme légèrement lors de ce test.
A noter que la protection d’un masque FFP2 porté sur une barbe est la même que celle d’un masque chirurgical, car il n’y a étanchéité que sur la peau nue.
Il existe sur le marché 4 types de masques : I, IR, II, IIR. R signifie résistant aux liquides (pour les fortes projections). Le SDIS fournit à ce jour uniquement des masques type II (plus filtrants que les type I).
Pour garantir leur bon usage, il convient de respecter quelques recommandations :
- Extraire de l’emballage un seul masque, celui à utiliser, et le saisir par sa partie centrale externe
- Respecter le sens de pose (barrette en haut et plis plongeants) (couleur à l’extérieur et/ou marquage visible à l’extérieur)
- L’appliquer sur le visage en le tenant par les liens.
- Le masque doit être porté en couvrant le nez, le menton et la bouche.
- Il doit être appliqué de manière hermétique sur le visage.
- La barrette est pincée au niveau du nez pour augmenter l’étanchéité et limiter la fuite.
- Le masque est manipulé seulement pour la pose et le retrait (ne pas le repositionner), et toujours par les attaches.
De manière générale, le masque est à changer :
- toutes les 4 heures en cas de port de longue durée
- en cas de souillure ou de projection
- s’il a été touché et/ou baissé au niveau du cou
Quelques préconisations à l’issue de l’intervention
- manipuler le masque par les liens pour l’enlever
- éliminer le masque sans délai après l’avoir enlevé
- pratiquer un lavage simple ou une friction hydro-alcoolique des mains avant et après chaque changement de masque
- éliminer le masque médical dans la filière adaptée dès la sortie de la zone protégée.
Les protocoles douleurs des VLS peuvent être exécutés comme avant. Pour le Penthrox, la victime inspire et expire dans le dispositif et le filtre charbon retiendra donc d’éventuelles gouttelettes ou aérosols de particules virales.
Pour l’utilisation du MEOPA, la valve d’expiration est située sur le tuyau du circuit. Le masque chirurgical de la victime doit donc être appliqué à ce niveau.
Nous ne pouvons pas obtenir cette information. En effet, le secret médical peut-être levé et autorise à communiquer cette information lorsque le résultat implique une mesure ou une conduite à tenir particulière. C’est le cas par exemple pour la méningite, la tuberculose ou les AES. En revanche, pour le COVID 19 le résultat ne changera en aucune façon la conduite à tenir car nous sommes en phase épidémique, et, de plus, il n’y a pas de traitement préventif. Le secret médical ne peut donc être levé.
Le virus est maintenant communautaire, il n’y a plus de quatorzaine mais un isolement des malades, et non plus des sujets contacts. De plus, les sapeurs-pompiers équipés ne sont pas considérés comme sujets contacts.
Pour les mêmes raisons, les personnels du SAMU ne bénéficient pas non plus des résultats des tests sur malade après leur prise en charge.
Les VSAV du département sont tous identiques et interchangeables.
Tout le matériel qui s’y trouve est compatible avec la désinfection recommandée et suffisante dans le cadre du Coronavirus. Il n’y a donc aucun aménagement spécifique souhaitable, ni pour en protéger la cellule, ni pour mieux protéger les SP qui accompagnent la victime puisque les EPI recommandés remplissent cette fonction. Ces EPI ont l’avantage d’être individuels et jetables et de gêner à minima les gestes, contrairement à des rideaux plastiques ou autre aménagement qui auraient pu être proposés et qui nécessitent également une désinfection.
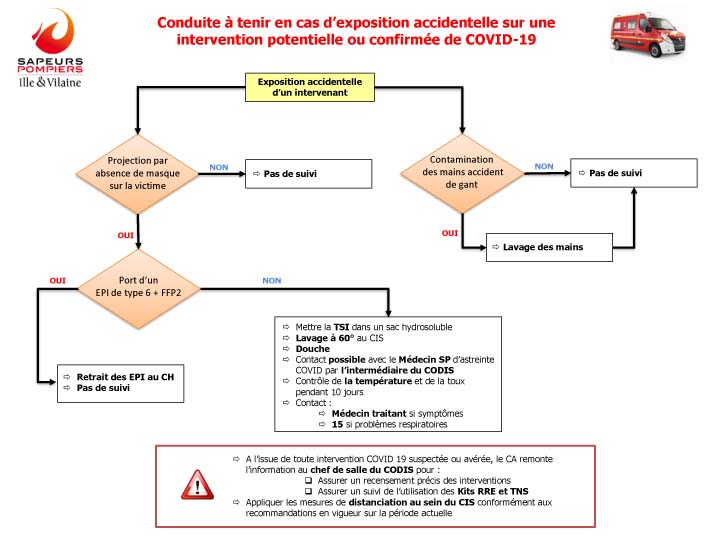
Si vous avez pris en charge une victime en tenue de protection complète, appliquez les recommandations indiquées dans ce logigramme.
Si vous êtes intervenu(e) auprès d’une personne suspectée COVID-19 et que vous avez été exposé(e) de façon accidentelle los des gestes à risques, vous devez suivre les recommandations indiquées dans ce logigramme.
Depuis le début de la phase 3 de l’épidémie, tout ACR doit être considéré comme potentiellement dû à la présence du Coronavirus. A ce titre, la tenue de protection maximum doit être utilisée et la procédure de déshabillage après prise en charge de la victime respectée. Cependant,un SP avec masque et gants doit avant tout débuter le massage afin de ne pas retarder le début de la RCP pour garantir le maximum de chance de survie à la victime pendant que le reste de l’équipe revêt la tenue de protection complète.
Les pédiluves, qui permettent la désinfection des chaussures/bottes en retour d’intervention ne sont pas à ce stade recommandés. En effet, un usage systématique et non maitrisé de pédiluves risque de favoriser un milieu propice au Coronavirus (milieu humide). En conséquence, une pulvérisation de la solution reconstituée sur et sous les chaussures des SP ayant réalisé des gestes invasifs respiratoires sur une victime est suffisante pour éviter de contaminer le CIS en rentrant d’intervention.
De même, l’usage de surchaussures, peu adaptées aux semelles des rangers sur les sols variés des interventions, ne garantit pas non plus leur intégrité et donc leur protection vis-à-vis d’une éventuelle contamination.
La tenue complète de protection est utilisée dès lors que la victime peut émettre des virus par l’émission de microgouttelettes lorsqu’elle parle (+), tousse (++) ou lorsqu’on réalise une aspiration, une intubation ou une RCP (++++).
Dès lors que la victime porte un masque chirurgical et qu’on a pris soin de lui faire utiliser le soluté hydroalcoolique afin de nettoyer ses mains, elle ne peut plus transmettre la maladie. Dans ce cas, le port de masque chirurgical et de gants est suffisant pour se protéger d’éventuelles particules virales qui seraient sur les surfaces.
La tenue complète (kit TNS+ Kit RRE) est donc réservée pour les gestes invasifs respiratoires sur des victimes dont les voies respiratoires ne sont pas protégées d’un masque.
Pour deux raisons principales :
- Premièrement le lavage des mains selon les recommandations (eau plus savon pendant une minute en remontant jusqu’aux poignets et après retrait des bijoux) est plus efficace sur ce type de virus qui possède une enveloppe de protection très facilement détruite par le savon. Ce mode de décontamination préserve donc mieux l’intégrité de la peau et détruit très facilement ce virus.
Attention, cette particularité ne sera pas forcément vraie pour d’autres types de microbes. - Deuxièmement le stock de soluté hydroalcoolique est contingenté au niveau national alors que la décontamination des mains est essentielle ; de ce fait, il faut conserver les stocks pour les interventions où l’accès à l’eau et au savon n’est pas possible.
Les lunettes sont réservées aux agents devant rester proche du visage de la victime et ensuite dans la cabine du VSAV pendant le transport. Deux paires sont donc suffisantes, je ne dois pas percuter 2 kits RRE pour une prise en charge.
Comme toutes les surfaces en contact avec la victime, la couverture doit être désinfectée. La pulvérisation du nettoyant-désinfectant dilué à 2.5% sur les deux faces de la couverture, suivi d’un lavage en machine est suffisant. Cependant, afin de minimiser le recours à cette opération qui rend le matériel indisponible pendant le lavage et le séchage, il est recommandé si possible d’utiliser deux couvertures de survie à la place de la couverture bactériostatique pour ce type d’intervention.
Lors de ce type de prise en charge, la bouteille d’oxygène reste toujours en pression positive, il n’y a donc aucun risque de contamination de l’intérieur de la bouteille. Celle-ci pourra donc être réutilisée sur une autre intervention. En revanche, l’extérieur de la bouteille peut être contaminée, il convient donc de la nettoyer comme le reste de l’intérieur de la cellule VSAV. Si une bouteille devait être déposée dans le rack 24/24 de la direction sans décontamination, il faut impérativement l’indiquer sur l’étiquette afin que la pharmacie fasse le nécessaire avant de rendre la bouteille au laboratoire.
RESSOURCES HUMAINES
Consulter les fiches de situation mise à jour régulièrement. La fiche concernant les enfants est la fiche situation N°7.
Pour casser les chaînes de contamination et faire barrage à la Covid-19, l’identification rapide et l’isolement des cas contacts constitue un enjeu fondamental. Afin que les personnes identifiées comme cas contact à risque (celles qui ont eu un contact avec une personne atteinte du coronavirus) puisse s’isoler le temps nécessaire, notamment lorsqu’elle ne peuvent pas télétravailler, un arrêt de travail spécifique peut s’avérer nécessaire : c’est l’attestation d’isolement, délivrée par l’Assurance Maladie et pour laquelle aucun jour de carence n’est appliqué. L’attestation d’isolement doit être transmise au chef de centre/service pour le placement en « isolement » sur Agendis.
Ce type d’intervention particulière peut nécessiter une prise en charge psychologique. Vous pouvez vous rapprocher du CODIS qui vous mettra en relation avec le ou la psychologue d’astreinte. Il ou elle pourra, le cas échéant, organiser un rendez-vous avec l’un des membres de l’Unité Opérationnelle de Soutien Psychologique qui reste opérationnelle en cette période.
FONCTIONNEMENT GENERAL
Les séances de sport collectif sont interdites dans les espaces clos. Les sports individuels (footing) sont à privilégier.
L’utilisation d’agrès en salle de sport doit être concentrée sur un seul agrès qui sera désinfecté après chaque passage d’utilisateur et en évitant le passage successif d’un agrès à l’autre.
Une distanciation sociale de 2m entre chaque personne est à respecter ainsi qu’une jauge de 12m² par personne.
Les réunions indispensables à la poursuite de la vie de l’établissement sont maintenues.
Il convient de limiter les réunions en présentiel et privilégier les visios-conférences . Le nombre de participants et l’enjeu de la réunion sont des critères primordiaux.
Les gestes barrières doivent être adoptés.
Les actions de formation continue de la garde postée et en centre, pour les manœuvres mensuelles, doivent être adaptées pour en limiter les contacts et le nombre de participant.
À ce jour, rien n’interdit de manger ensemble dans une même pièce. Chacun doit veiller à respecter les consignes de prévention et d’hygiène. Une jauge de 8m² par personne est à respecter.
Les visites médicales d’aptitudes sont suspendues à compter du mardi 06 avril. Les prolongations des délais d’aptitude ont été adaptées en conséquence (04 mois supplémentaires, pour l’instant). Certaines visites restent possibles mais nécessitent un accord préalable auprès du SSSM (reprise, contrôle et renouvellement du permis poids-lourd, notamment).
Dans le cas précis du départ en intervention, il est possible si le chef d’agrès le souhaite pour prendre en compte éventuellement un temps de déplacement important, de demander à l’équipier de monter à l’arrière de la cellule en respectant les règles de sécurité (port de la ceinture). Cette mesure pourra également être mise en œuvre sur le chemin du retour.
Par mesure de précaution, il faut restreindre l’accès des personnes extérieures si cela n’est pas nécessaire. L’accès au CTA/CODIS est limité aux seuls agents ayant nécessité à y accéder.
Oui à ce jour, car il s’agit du fonctionnement courant du service, et si ces réunions sont maintenues par les organisateurs, ceux-ci étant soumis aux mêmes contraintes. (nombre de personne, enjeux de la réunion).
Non, la logique qui prévaut est celle de l’engagement d’un minimum de personnel dans le but de limiter les contacts interpersonnels.
Il est demandé d’organiser au niveau de chaque centre la désinfection des surfaces de contact (tables, chaises, poignées, téléphones, PC partagés, poste de conduite…) à chaque changement de garde.
Au cours de cette opération, l’ensemble des locaux devra être largement ventilé.
En fonction de l’activité du CIS, cette action doit être renouvelée dans le courant de la journée.
Il est demandé d’organiser au niveau de chaque centre la désinfection des surfaces de contact (tables, chaises, poignées, téléphones, PC partagés, poste de conduite…) à chaque changement de garde.
Au cours de cette opération, l’ensemble des locaux devra être largement ventilé.
En fonction de l’activité du CIS, cette action peut être renouvelée dans le courant de la journée.
QUESTIONS SPECIFIQUES POUR LES SPV
Oui, les règles actuellement en place sont maintenues. Le positionnement en AS2 et AS3 ne peut se faire qu’à l’issue du repos de sécurité. En dehors de cette situation, seule la déclaration en UR6 ou AS4 est permise.
Vous devez prévenir votre chef de centre. Vous devez vous mettre indisponible et ne pas vous rendre à la caserne.
Si vous n’avez pas eu d’avis médical contraire (arrêt maladie, quatorzaine), vous restez disponible.
Dans le cadre des mesures prises par le gouvernement afin de limiter la propagation du virus COVID 19, les salariés ont la possibilité de se positionner en arrêt maladie afin de se positionner à leur domicile en situation de garde et veille éducative des enfants de moins de 16 ans.
L’arrêt délivré ne relevant pas d’une pathologie ou d’un accident de la vie privée, mais d’une mesure administrative conservatoire, il n’interdit pas l’exercice de l’activité SPV.
Les sapeurs-pompiers volontaires concernés, peuvent donc, être rendus disponibles pour le service selon leurs contraintes familiales ou professionnelles.
Des attestations d’appartenance au SDIS sont à disposition des chefs de centre. Elles doivent servir à justifier les déplacements au CIS en cas de besoin.
Vous pouvez donc vous rapprocher de votre chef de centre pour cela.
D’une manière générale les déplacements vers les CIS doivent se limiter au strict besoin opérationnel.